Adipositas-Zentrum
Adipositas-Zentrum Offenburg Ebertplatz
Ärztliche Leitung
Adipositas: Wann hilft (nur noch) die Chirurgie? – Bariatrische Chirurgie (von „baros“=„schwer“)
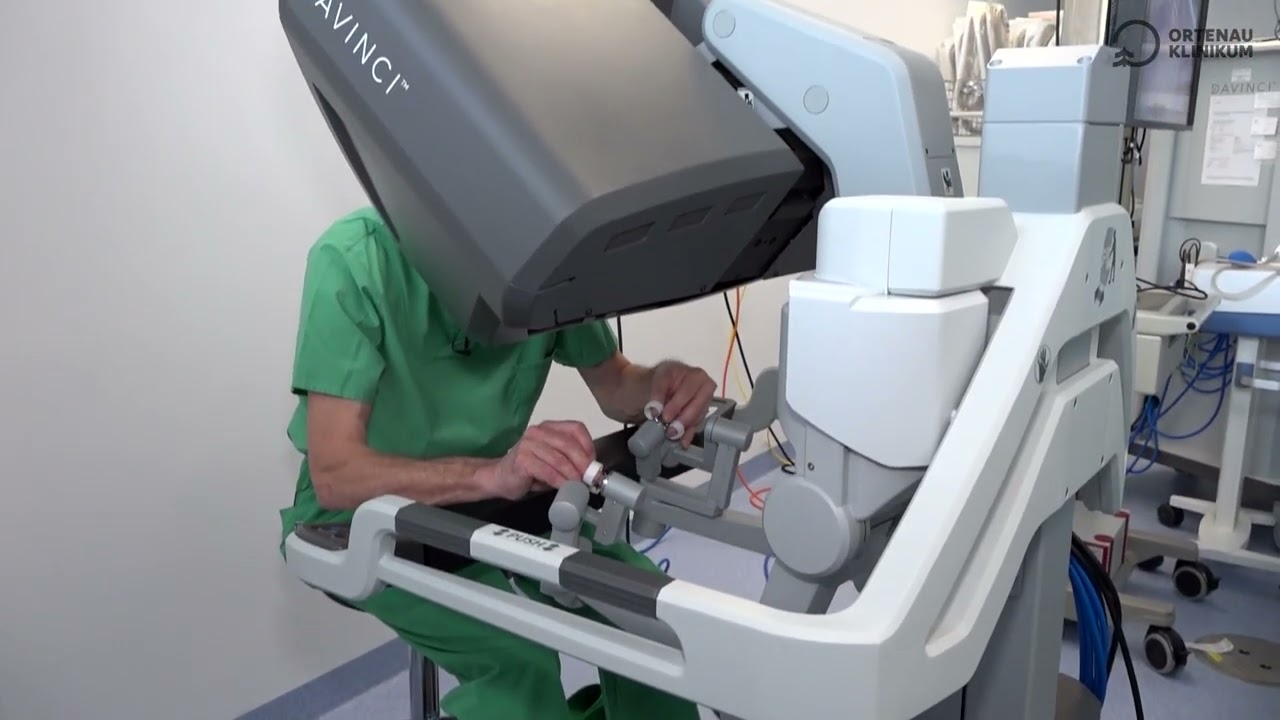
Magen-Bypass mit dem OP-Robotersystem DaVinci - Trailer
Die Zahl der Übergewichtigen steigt stetig: Von der Weltgesundheitsorganisation (WHO) wurde 2003 das Übergewicht als „die globale Epidemie des 21. Jahrhunderts“ bezeichnet. 1995 wurde die Zahl übergewichtiger Menschen weltweit auf ca. 200 Millionen geschätzt; im Jahr 2000 waren es bereits 300 Millionen. Handelt es sich um sehr starkes, krankhaftes Übergewicht, sprechen Mediziner von Adipositas, einer eigenständigen Erkrankung. Die Klinik für Allgemein-, Viszeral- und Gefäßchirurgie am Ortenau Klinikum Offenburg Ebertplatz unter Leitung von Dr. Bernhard Hügel und Prof. Dr. Uwe Pohlen bietet für Adipositas-Patienten seit 2010 minimalinvasive Magenoperationen an. 2016 wurde das Angebot ausgeweitet und das Adipositas-Zentrum eröffnet. Patienten werden hier auf höchstem fachlichen Niveau beraten und behandelt.
Was bedeutet Übergewicht, und ab wann beginnt Übergewicht?
Zunächst muss der sogenannte Body-Mass-Index (BMI) berechnet werden.
Der BMI errechnet sich nach folgender Formel: BMI = Gewicht / Größe²
Die Angabe des Gewichtes erfolgt in Kilogramm, die Größe wird in Meter angegeben (hier bitte in Zentimeter eingeben). Für die durchschnittliche Bewertung gilt die nachfolgende Tabelle; eine Korrektur nach Altersstufen erweitert den Bereich des optimalen BMI.
BMI männlich | BMI weiblich |
Durchschnittliche BMI Bewertung:
| BMI männlich | BMI weiblich | |
| Untergewicht | unter 20 | unter 19 |
| Normalgewicht | 20-25 | 19-24 |
| Übergewicht | 26-30 | 25-30 |
| Adipositas | 31-40 | 31-40 |
| starke Adipositas | größer 40 | größer 40 |
Der optimale Body-Mass-Index nach Alter:
| Alter | optimaler BMI |
| 19-24 | 19-24 |
| 25-34 | 20-25 |
| 35-44 | 21-26 |
| 45-54 | 22-27 |
| 55-64 | 23-28 |
| älter als 65 | 24-29 |
Die WHO definiert Übergewicht ab einem Body-Mass-Index (BMI) von über 25kg/m².
Adipositas - Definition (WHO)
| Klassifikation | BMI (kg/m²) | Risiko für Begleiterkrankungen |
| Untergewicht | < 18,5 | niedrig |
| Normalgewicht | 18,5 - 24,9 | durchschnittlich |
| Übergewicht | > 25 | |
| Prä-Adipositas | 25 - 29,9 | vermehrt |
| Adipositas Klasse I | 30 -34,9 | mäßiggradig erhöht |
| Adipositas Klasse II | 35 - 39,9 | deutlich erhöht |
| Adipositas Klasse III | > 40 | erheblich erhöht |
- Blutzucker-Krankheit (Diabetes mellitus Typ II)
- Bluthochdruck
- Blutfett-Erhöhung (Dyslipidämie)
- Herzschwäche
- Schlafapnoe
- Schlaganfälle
- vorzeitige Gelenkarthrose und
- Krebserkrankungen
Als Adipositas wird ein Übergewicht mit BMI ab 30kg/m2 bezeichnet (Adipositas Klasse I)
Die Ursache der Adipositas ist vielfältig und kommt durch ein Zusammenspiel von anlagebedingten (genetischen) Faktoren mit der sich stark verändernden Umwelt zustande.
Zunehmende körperliche Inaktivität, fettreiche, energiedichte Ernährung und eine angeborene (genetische) (Über)Empfindlichkeit auf Kalorienüberfluss sind die wichtigsten begünstigenden Faktoren.
Obwohl durch Übergewicht/Adipositas und die begleitenden Erkrankungen in den industrialisierten Ländern mindestens acht bis neun Prozent der direkten und indirekten Gesundheitskosten verursacht werden, wird Übergewicht auch heute noch nicht als eigentliche Krankheit wahrgenommen und ist mit Emotionen, Pseudowissen und Vorurteilen behaftet.
Betroffene werden allzu oft als „faule“, psychisch labile und undisziplinierte Menschen ohne Selbstachtung (miss)verstanden.
Was sind die Therapieziele der Gewichtsreduktion?
Ziele einer effektiven Therapie der Adipositas sind:
- Gewichtsreduktion und
- insbesondere langfristige Stabilisierung des reduzierten Gewichtes
- Vorbeugung vor erneuter Gewichtszunahme
- Verminderung von Ausmaß und Häufung von Begleiterkrankungen
- Zunehmend auch Heilung von einer Begleiterkrankung, insbesondere Diabetes mellitus und Bluthochdruck sowie Schlafapnoe
- Damit verbundene Verbesserung der Lebensqualität
Wie sind diese Ziele zu erreichen?
Mit konservativen Therapiemaßnahmen (etwa Diäten/Ernährungsumstellung kombiniert mit Erhöhung der körperlichen Aktivität) konnten bei der Mehrheit der adipösen Patienten mit BMI über 40kg/m² diese Ziele nicht oder wenn, dann meist nur kurzfristig erreicht werden.
Somit haben die Betroffenen keinerlei realistische Chancen, ausreichend Gewicht zu verlieren: „Wenn jemand erst einmal 50 kg zu viel auf die Waage bringt, dann helfen keine Diäten mehr“ (Professor Rudolf Weimer).
Helfen können hier nur noch chirurgische Maßnahmen.
Die Chirurgie ist dabei nicht die Lösung für das Problem Adipositas, für die Betroffenen ist es aber die einzige Option.
Insbesondere die Begleiterkrankungen der Adipositas werden nach dem chirurgischen Eingriff gelindert oder sogar ganz beseitigt. So lässt sich der Typ-II-Diabetes zum Teil vollständig beseitigen, wenn ein Patient noch keine 12 bis 15 Jahre an dieser Erkrankung leidet.
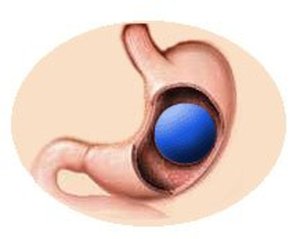
Der Magenballon
Das Einbringen eines Magenballons ist noch keine echte chirurgische Maßnahme: Er wird über eine Magenspiegelung eingebracht und mit etwa 500 bis 600 ml gefüllt (in der Regel physiologische Kochsalzlösung mit Blaufärbung, um ein Leck frühzeitig zu erkennen). Der Ballon darf nur maximal 6 Monate belassen werden und wird daher in der Regel nur zu einer Gewichtsabnahme bei sehr adipösen Patienten als Vorbereitung auf eine Operation eingesetzt. Die Entfernung eines Magenballons erfolgt ebenfalls über eine Magenspiegelung.
Leider wird der Ballon auch häufig nicht vertragen und muss dann zum Teil sehr früh wieder entfernt werden. Daher wird diese Methode insgesamt nur noch selten angewendet.
Der Verlust an Übergewicht liegt bei 20-50%. Die Kosten für einen Magenballon mit Einbringen und Entfernen liegen um 2500€ bis 4000€.
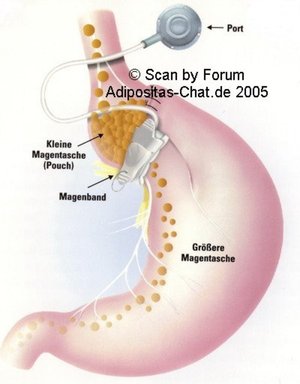
Das Magenband (restriktiv):
Magenbänder werden in aller Regel laparoskopisch (Schlüsselloch-Chirurgie) eingebracht und umschließen den Magen in seinem obersten Teil mit Ausbildung eines kleinen Vormagens. Sie sind in der Regel in ihrer Weite verstellbar über ein unter der Haut eingepflanztes sogenanntes „Portsystem“.
Der Über-Gewichts-Verlust liegt langfristig maximal zwischen 40 und 50%.
Nach derzeitigem Verständnis der Pathophysiologie und aufgrund der langfristigen Komplikationen/ Therapieversager/Einwachsen in die Magenwand werden Magenbänder immer seltener eingebaut, dafür jedoch häufiger wieder ausgebaut.
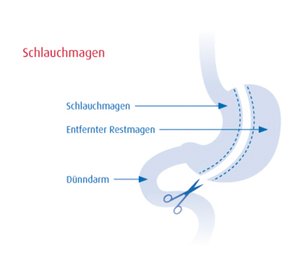
Der Schlauchmagen (restriktiv):
Bei diesem Verfahren wird der Magen ca. 5 cm vor dem Magenpförtner Richtung Mageneingang über einen innenliegenden, kalibrierenden Schlauch (bei uns 36 Charriere) mit Klammernahtgeräten so zerteilt, dass für die Speisepassage nur noch ein schlauchförmiger Anteil bestehen bleibt. Der überschüssige Magenanteil wird entfernt.
Der Eingriff kann auch der Vorbereitung auf weiterführende Operationen (zum Erreichen der hierfür erforderlichen Operabilität) durchgeführt werden (z.B. vor Magenbypass-Operation).
Der Übergewichts-Verlust liegt anfänglich bei bis zu 80%, nach 5 Jahren bei ca. 60%.
Die Kosten für einen Schlauchmagen liegen bei etwa 7500€.
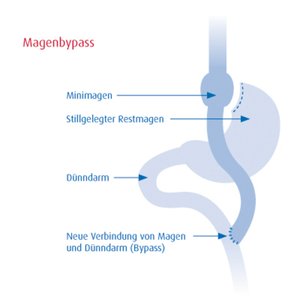
Der Magenbypass (kombiniert):
Der Magenbypass gilt derzeit noch immer als der „Goldstandard“ in der bariatrischen Chirurgie. Beim Magenbypass wird der Magen mit Klammernahtinstrumenten so durchtrennt, dass an der Speiseröhre nur ein kleiner Restmagen, der sogenannte „Magen-Pouch“, mit einem Volumen von ca. 50 ml resultiert. Der von der Nahrungspassage ausgeschlossene größere Teil verbleibt vor Ort.
Zur Wiederherstellung der Nahrungspassage wird der Dünndarm ca. 50cm unterhalb des Zwölffinger-Darmes durchtrennt und der untere Dünndarmanteil zum „Pouch“ vor dem quer verlaufenden Dickdarm hochgezogen und an den „Pouch“ angeschlossen.
Der obere Anteil des ursprünglich durchtrennten Dünndarmes (Biliopancreatic limb) wird dann ca. 150 cm weiter unten Y-förmig an den hochgezogenen Dünndarmschenkel (Roux limb) angeschlossen (Y-Roux).
Der Übergewichts-Verlust liegt bei dieser Methode zwischen 60 und 70%.
Die Kosten für den Magenbypass liegen um 8000€ bis 9000€.
Ein für alle Patienten pauschal zu empfehlendes Verfahren existiert nicht (neue S3-Leitlinie). Allerdings unterscheiden sich die Methoden in der Schwere des Eingriffes (Invasivität), dem Wirkungsansatz und in dem erreichbaren Übergewichts-Verlust (= Excess Weight Loss [EWL]). Die Verfahrenswahl soll unter Berücksichtigung von BMI, Alter, Geschlecht, Komorbiditäten (Begleiterkrankungen), Adhärenz und Beruf erfolgen (neue S3-Leitlinie).
Zudem unterscheiden sich die einzelnen Patienten in ihrem Essverhalten:
- „Big-Eater“ (Großvolumen-Esser): isst aufgrund seines eingeschränkten oder fehlenden Sättigungsgefühles regelmäßig mehr als eine normale Restaurant-Portion.
- „Binge-Eater“ (Attacken-Esser): leidet unter regelmäßigen Essattacken (mehr als zweimal pro Woche über mindestens 6 Monate), während der er wahllos in kürzester Zeit eine enorme Menge verschlingt und sich im Gegensatz zum „Big-Eater“ schlecht im Sinne von „schuldig“ und deprimiert fühlt (Untergruppe „Nightly-Eater“ mit nächtlichen Essattacken).
- „Snacker“: isst regelmäßig zwischen den Mahlzeiten.
- „Sweeter“: benötigt an mindestens drei Tagen der Woche etwas Süßes (mindestens 300 kcal in Form von Süßigkeiten, Getränken usw).
- „Fat-Eater“: bevorzugt Nahrung mit hohem Fettanteil (über 39% der Gesamtkalorien und/oder mehr als 120g Fett pro Tag).
Die jeweils passende Methode wird individuell für jeden Patienten auf der Grundlage seines BMI, seiner Begleiterkrankungen, seines Essverhaltens und seines angestrebten Übergewichts-Verlustes ausgesucht.
Die Operationsindikation ist in der neuen S3-Leitlinie klar festgelegt:
- „Bei Patienten mit einem BMI >/= 40 Kg/m2 ohne Kontraindikationen ist bei Erschöpfung der konservativen Therapie nach umfassender Aufklärung eine bariatrische Operation indiziert.“
- „Bei Patienten mit einem BMI zwischen 35 und 40 kg/m2 und mit einer oder mehreren Adipositas-assoziierten Folge-/Begleiterkrankung (z. B. Diabetes mellitus Typ 2, koronarer Herzkrankheit, etc.) ist ebenfalls eine chirurgische Therapie indiziert, sofern die konservative Therapie erschöpft ist.“
- „Bei Patienten mit einem Diabetes mellitus Typ 2 kann bereits bei einem BMI zwischen 30 und 35 kg/m2 eine bariatrische Operation im Rahmen einer wissenschaftlichen Studie erwogen werden.“
- „Auch bei einem höheren Lebensalter (>65 Jahre) kann bei gutem Allgemeinzustand eine bariatrische Operation durchgeführt werden, denn das Alter allein stellt keine Kontraindikation dar. Bei Patienten im höheren Lebensalter soll die Indikation zur bariatrischen Operation besonders begründet werden. Ziel des Eingriffes ist oft die Verhinderung von Immobilität und Pflegebedürftigkeit.“
- „Kinderwunsch stellt keine Kontraindikation zur bariatrischen Chirurgie dar.“
- „Eine chirurgische Maßnahme kann als ultima ratio nach Scheitern wiederholter multimodaler konservativer Therapie bei extrem adipösen Jugendlichen mit erheblicher Ko-Morbidität erwogen werden.“
- „Können die als Kontraindikationen genannten Erkrankungen und Zustände erfolgreich behandelt werden, oder können psychopathologische Zustände in einen stabilen Zustand überführt werden, sollte eine Re-Evaluation erfolgen.“
- „Eine operative Maßnahme zur Gewichtsreduktion erfordert eine vorhergehende interdisziplinäre Stellungnahme. In diesem Zusammenhang sollte eine Vorstellung bei einem in der konservativen Adipositas-Therapie erfahrenen Arzt erfolgen.“
- „Bereits präoperativ sollen die Patienten von einer Ernährungsfachkraft mitbetreut werden.“
- „In Abhängigkeit der Komorbidität (Begleiterkrankungen) des adipösen Patienten sollen weitere Fachdisziplinen und Experten hinzugezogen werden. Insbesondere sollte bei allen Patienten die Konsultation (Hinzuziehung) eines möglichst in der Therapie der Adipositas tätigen Psychologen, Psychosomatikers oder Psychiaters in Betracht gezogen werden.“
- „Große Oberbaucheingriffe wie die bariatrischen Operationen bedürfen einer umfassenden Vorbereitung mit gründlicher Anamneseerhebung unter Erfassung und Dokumentation aller Begleiterkrankungen, der aktuellen Medikation, Beschwerden und Symptome.“
- „Eine Ösophagogastroduodenoskopie (Speiseröhren-Magen-Dünndarm-Spiegelung) soll im Vorfeld bariatrischer Operationen durchgeführt werden.“
- „Sekundäre Ursachen der Adipositas sind vor einer bariatrischen Maßnahme auszuschließen. Generell trifft das für die Hypothyreose (Schilddrüsen-Unterfunktion) zu, bei klinischen Anzeichen auch für andere.“
Art der Vor-Behandlung
- Ernährung: Möglichkeiten zur Ernährungstherapie sind dann erschöpft, wenn mittels einer energiereduzierten Mischkost und einer weiteren ernährungsmedizinischen Maßnahme (z.B. Formula-Diät, weitere Form einer energiereduzierten Mischkost) das Therapieziel nicht erreicht wurde.
- Bewegung: Durchführung einer Ausdauer- und/oder Kraftausdauersportart mit mindestens zwei Stunden Umfang pro Woche, falls keine Barrieren bestehen (z.B. Gonarthrose für Gehsportarten oder Scham beim Schwimmen).
- Psychotherapie: Durchführung einer ambulanten oder stationären Psychotherapie (Verhaltenstherapie oder Tiefenpsychologie), falls eine Essstörung (binge-eating, night-eating) oder eine Psychopathologie (z.B. Depression, Ängstlichkeit) vorliegt.
Dauer der Vor-Behandlung
Die genannten Therapiearten müssen mindestens sechs Monate durchgeführt werden und werden spätestens nach 12 Monaten abschließend beurteilt.
Setting
Behandlungen zum Lebensstil sollten nach Möglichkeit in der Gruppe (Leitung idealerweise durch Fachpersonal) erfolgen.
Primäre Indikation
Lassen Art und/oder Schwere der Krankheit bzw. psychosoziale Gegebenheiten bei Erwachsenen annehmen, dass eine chirurgische Therapie nicht aufgeschoben werden kann oder die konservative Therapie ohne Aussicht auf Erfolg ist, kann in Ausnahmefällen auch primär eine chirurgische Therapie durchgeführt werden; die Indikation hierzu ist durch einen in der Adipositastherapie qualifizierten Arzt und einen bariatrischen Chirurgen gemeinsam zu stellen.
Damit hat die Leitlinienkommission ein weiteres Beurteilungskriterium nach eingehender Diskussion präzisierend in die neuen Leitlinien aufgenommen, nämlich den Begriff der geringen Erfolgsaussicht der konservativen Therapie.
Checkliste für einen Kostenübernahmeantrag bei der Krankenkasse als PDF-Download
Um vergleichbare Daten zu erheben, wurde von der internationalen Vereinigung der Adipositas-Chirurgen (International Federation for the Surgery of Obesity, IFSO) ein Bewertungsbogen nach Punkten, der sogenannte BAROS-Score, entwickelt (BAROS = Bariatric Analysis and Reporting Outcome System [Übergewichts-Analysen- und Erfolgs-Berichts-System ]).
Erfasst werden:
- Gewichtsabnahme
- Änderung der Adipositas-spezifischen Begleiterkrankungen
- Änderung der Lebensqualität der Patienten (Selbstwertgefühl, Arbeitskapazität, körperliche Aktivität, soziales Leben und Sexualfunktion)
- Komplikationen und
- Reoperationen
Eine intensive Begleitung der Patienten nach einer Operation ist ebenfalls in der neuen S3-Leitlinie fetgelegt:
„Patienten nach Adipositas-chirurgischen Eingriffen bedürfen einer regelmäßigen Nachsorge durch einen in der Adipositas-Therapie erfahrenen Arzt und eine Ernährungsfachkraft.“
„Bariatrisch operierten Patienten sollte im ersten postoperativen Jahr eine engmaschige Nachsorge und ärztliche Betreuung angeboten werden.“
„Die Supplementierung (ergänzende Zufuhr) von Vitaminen und Mineralien soll nach malabsorptiven (die Nahrungsaufnahme einschränkenden Eingriffen) und Kombinationseingriffen routinemäßig erfolgen, bei rein restriktiven Verfahren (die Nahrungszufuhr einschränkenden Maßnahmen), bei sehr starkem Gewichtsverlust und bei wiederholtem Erbrechen.“
„Mittels Laborkontrolle sollen Mangelerscheinungen rechtzeitig erkannt werden.“
„Die postoperative Behandlung durch einen Psychologen/Psychosomatiker/Psychiater kann bei präoperativ manifester psychischer Störung und bei postoperativem Auftreten von Essanfällen ("loss of control eating") oder von anderen psychischen Störungen empfohlen werden.“
„Die Teilnahme an Selbsthilfegruppen kann empfohlen werden.“
„Bei Patientinnen im gebärfähigen Alter sollte eine Empfängnisverhütung während des raschen Gewichtsverlustes durchgeführt werden.“
„Dosisanpassungen von Medikamenten müssen gegebenenfalls durchgeführt werden.“
Nach entsprechender Gewichtsabnahme ist mit einer zum Teil ganz erheblichen und störenden/behindernden Hautlappenbildung zu rechnen, die das äußere Erscheinungsbild ebenfalls ganz erheblich beeinträchtigen kann. Daher ist gemäß der neuen S3-Leitlinie zu fordern:
„Die Veränderungen des äußeren Erscheinungsbildes und der damit verbundenen medizinischen und psychosozialen Folgen muss schon vor der bariatrischen Operation mit dem Patienten besprochen werden.
Die plastisch-chirurgischen Korrekturen nach erfolgreicher Gewichtsreduktion sollten ein integraler Bestandteil des Gesamtbehandlungskonzeptes sein.
Kontakt Klinikum Offenburg-Kehl
Betriebsstelle
Offenburg Ebertplatz
Ebertplatz 12
77654 Offenburg
Tel. 0781 472-0
Fax 0781 472-1002
E-Mail: klinikdirektion.og(at)ortenau-klinikum.de
Betriebsstelle
Offenburg St. Josefsklinik
Weingartenstr. 70
77654 Offenburg
Tel. 0781 472-0
Fax 0781 472-1002
E-Mail: klinikdirektion.og(at)ortenau-klinikum.de
Betriebsstelle
Kehl
Kanzmattstr. 2
77694 Kehl
Tel. 07851 873-0
Fax 0781 472-1002
E-Mail: klinikdirektion.og(at)ortenau-klinikum.de